Taushetsplikten for helsepersonell og unntakene fra denne finner vi i helse- personelloven kapittel 5. Plikten til å beholde tausheten må ses i sammenheng med den rett pasienter- og brukere har til vern mot spredning av opplysninger jf. pbrl. § 3-6. Dette finner vi igjen i formålet til pbrl. § 1-1 annet ledd hvor det blant annet heter at loven skal bidra til å fremme tillitsforholdet mellom pasient og bruker og helse- og omsorgstjenesten. Integritetsvernet i pbrl. § 3-6 finner vi også igjen i EMK artikkel 8 (Retten til respekt for privatliv og familieliv). Retten til vern mot spredning av opplysninger er også beskyttet av Grunnloven § 92 (Statens plikt til å respektere og overholde menneskerettslige krav) og § 102 (rett til respekt for privatliv og familieliv).
Taushetsplikten må videre ses i sammenheng med formålsbestemmelsen i helsepersonelloven som sier at:
«Lovens formål er å bidra til sikkerhet for pasienter og kvalitet i helse- og omsorgstjenesten samt tillit til helsepersonell og helse- og omsorgstjenesten» jf. § 1.
Figuren under viser en oversikt over bestemmelsene som følger av helsepersonelloven kapittel 5:
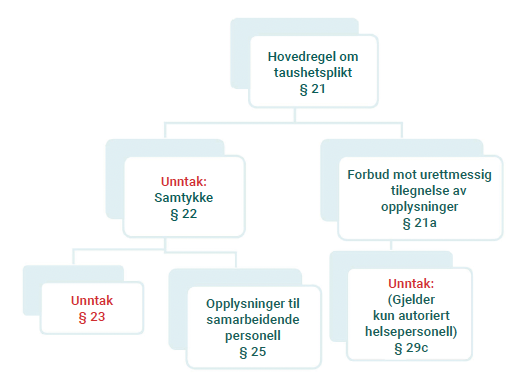
6.1 Hovedregel om taushetsplikt § 21
Taushetsplikten i helsepersonelloven er begrunnet i hensynet til pasient og brukeres personvern og integritet, og kan være avgjørende for at den enkelte oppsøker helsetjenesten når det er behov for dette, og deler viktige helseopplysninger med helsepersonell. Dette er særlig viktig ved mistanke om smittsomme sykdommer, og for at personer som har behov for råd og veiledning eksempelvis knyttet til seksuell orientering, bekymring knyttet til rusmiddelavhengighet eller annet, tar kontakt med helsetjenesten. I helsepersonellovens forarbeider er dette beskrevet slik:
«Taushetsplikten begrunnes også med at pasienten skal få behandling. Dersom legen eller annet helsepersonell ikke hadde taushetsplikt, kunne pasienten unnlate å oppsøke hjelp av frykt for informasjonsflyt. Særlig aktuelt vil dette kunne være dersom pasienten har vært involvert i straffbare handlinger eller søker å unndra seg kontroll fra andre offentlige myndigheter. Et formål er nettopp at mennesker med behov for helsehjelp til seg selv, barn eller ev andre pårørende, skal oppsøke helsevesenet uavhengig av atferd eller livssituasjonen for øvrig. Det kan også være hensynet til fellesskapet/samfunnet som tilsier at pasienter bør oppsøke helsevesenet, for eksempel når pasienten er bærer av en farlig smittsom sykdom eller for å motvirke uførhet eller arbeidsløshet ved at alvorlige sykdommer får utvikle seg. Tilsvarende vil pasienter som har oppsøkt lege kunne holde tilbake opplysninger av frykt for at legen bringer disse videre. Dette kunne medføre at legen fikk et utilstrekkelig beslutningsgrunnlag, som igjen ville kunne få uheldige følger for helsehjelpens innhold. Hensiktsmessig samhandling mellom behandler og pasient forutsetter et tillitsforhold mellom partene. Taushetsplikten skal legge forholdene til rette for at pasienten føler trygghet med hensyn til å gi informasjon som kan være nødvendig for at helsepersonell skal kunne yte et best mulig hjelpetilbud. En frykt for informasjonsspredning vil kunne være et problem for helsevesenet». 1
Hovedregelen i §21 sier at:
«Helsepersonell skal hindre at andre får adgang eller kjennskap til opplysninger om folks legems- eller sykdomsforhold eller andre personlige forhold som de får vite om i egenskap av å være helsepersonell».
Vilkåret «skal hindre» viser til at helsepersonellet har en aktiv plikt til å sikre at ikke uvedkommende får tilgang på taushetsbelagte opplysninger. Dette må ses i sammenheng med forsvarlig oppbevaring av taushetsbelagt informasjon, en plikt som ligger hos virksomhetens ledelse jf. hpl. § 16. Virksomhetene må derfor ha systemer og en praksis som sikrer at taushetsbelagte opplysninger ikke tilegnes urettmessig.
Taushetsplikten gjelder legems- eller sykdomsforhold noe som innebærer både fysiske og psykiske forhold, men også fravær av sykdom er underlagt plikten. For eksempel vil opplysning om at en person som er påstått å være syk allikevel er frisk, være å regne som opplysning om «helsesituasjonen». 2 Høyesterett har uttalt at taushetsplikten er et «bærende element i tilliten til helsetjenesten og det enkelte helsepersonell» og «at helsepersonellets taushetsplikt ivaretar verdier som er gitt sterk beskyttelse». 3
Taushetsplikten gjelder alle opplysninger som ikke er dagligdagse og synlige jf. § 23 nr. 1. Man må være særlig oppmerksom på at taushetsplikten gjelder alle opplysninger som helsepersonell mottar i egenskap av å være helsepersonell.
Derfor gjelder taushetsplikten i og utenfor arbeidstid. Eksempel på utenfor arbeidstid kan være råd helsepersonell gir til venner eller kjente, eller opplysninger som mottas på fritiden. 4
I utgangspunktet vil informasjon om innleggelse i sykehus eller at personen har oppsøkt helsetjenesten, være taushetsbelagt. Pårørende har rett til informasjon etter pasient- og brukerrettighetsloven § 3-3 og § 3-4, noe som må ses i sammenheng med helsepersonellets opplysningsplikt etter hpl. § 10. Opplysninger kan gis til pårørende når pasienten samtykker til dette, eller i situasjoner hvor forholdene tilsier at det er nødvendig å gi informasjon, for eksempel om det har skjedd en ulykke og pasienten er ute av stand til å gi samtykke. Er helsepersonell i tvil om opplysninger kan videreformidles, bør dette så langt det er mulig avklares med pasienten.
6.2 Forbud mot urettmessig tilegnelse av taushetsbelagte opplysninger § 21 a.
Denne forbudsbestemmelsen i helsepersonelloven er også kalt journalsnokbestemmelsen, og skal hindre at helsepersonell tilegner seg opplysninger som er omfattet av taushetsplikten.
Det er forbudt å lese, søke etter eller på annen måte tilegne seg, bruke eller besitte opplysninger som nevnt i § 21 uten at det er begrunnet i helsehjelp til pasienten, administrasjon av slik hjelp eller har særskilt hjemmel i lov eller forskrift.
Bryter helsepersonell snokeforbudet kan helsepersonellnemda ilegge advarsel jf. hpl. § 56 jf. § 21. En uttalelse fra Sivilombudet illustrerer forholdet til § 21a nærmere:
Saken gjaldt en saksbehandler i kommunen som skulle vurdere en søknad om BPA. Saksbehandleren gikk inn i journalen og leste fra samtaler søkeren hadde hatt med en behandler om sin psykiske helse. Selv om søkeren hadde gitt saksbehandleren tillatelse til å innhente nødvendige opplysninger, gjaldt dette opplysninger for å begrunne behovet for flere timer BPA pr. uke noe som er omsorgstjenester. I den aktuelle saken hadde saksbehandleren sett opplysninger i journalen som var langt utenfor hva som kunne anses som nødvendige opplysninger for å avgjøre søknad om BPA. 5
6.3 Samtykke til å gi informasjon § 22
I hpl. § 22 finner vi et viktig unntak fra taushetsplikten i § 21. Dette gjelder der den som har krav på taushet, samtykker til at opplysningene kan deles. Selv om opplysningene gjelder samtykker til deling av disse, betyr det ikke at helsepersonell har opplysningsplikt, jf. hpl. kapittel 6 og 7. Et forsikringsselskap kan for eksempel ikke få adgang eller kjennskap til opplysninger som den opplysningene direkte gjelder kan nektes innsyn i etter pbrl. § 5-1 annet ledd hvor det heter at:
Pasienten og brukeren kan nektes innsyn i opplysninger i journalen dersom dette er påtrengende nødvendig for å hindre fare for liv eller alvorlig helseskade for pasienten eller brukeren selv, eller innsyn er klart utilrådelig av hensyn til personer som står vedkommende nær.
I tilfeller hvor pasient eller bruker har gitt samtykke til deling av taushetsbelagte opplysninger, har helsepersonell en opplysningsrett, men ikke en opplysningsplikt. Selv om pasienten samtykker til deling av taushetsbelagte opplysninger, kan helsepersonell påberope seg taushetsrett. Dette kan gjelde tilfeller hvor helsepersonellet mener opplysningene kan være til skade for pasienten, eller at det vurderes at pasienten ikke forstår følgene av delingen. En forutsetning for å kunne samtykke etter § 22 er at pasienten forstår hva samtykke innebærer. Bestemmelsen må ses i sammenheng med pbrl. § 4-1 og kravet til gyldig samtykke. Det er en forutsetning at pasienten er klar over hva det betyr å samtykke til at andre får tilgang på opplysninger som i utgangspunktet er taushetsbelagte. Det må vurderes om pasienten er samtykkekompetent jf. pbrl. § 4-3 annet ledd, og videre være klart at det ikke foreligger noen form for press eller tvang forbundet med pasientens samtykke etter § 22.
For personer under 16 år gjelder reglene i pbrl. § 4-4, jf. § 22 annet ledd. For personer over 16 år som ikke er i stand til å vurdere spørsmålet om samtykke, på grunn av forhold som nevnt i pbrl. § 3-3 annet ledd – fysiske eller psykiske forstyrrelser, demens eller psykisk utviklingshemming, kan nærmeste pårørende gi samtykke etter § 22 første ledd jf. § 22 tredje ledd.
6.4 Begrensninger i taushetsplikten § 23
I § 23 finner vi flere unntak fra taushetsplikten i § 21 som kan komme til anvendelse. For det første gjelder ikke taushetsplikten overfor en person som allerede er kjent med opplysningene saken gjelder, jf. § 23 nr. 1. Samme unntak gjelder når ingen berettiget interesse tilsier hemmelighold, eksempelvis fordi helseopplysninger (pasienten sitter i rullestol på grunn av lammelser) er synlig for alle, jf. § 23 nr. 2. Unntaket i § 23 nr. 3 gjelder der opplysningene er anonymisert, slik at de ikke lenger er personidentifiserbare. Etter bestemmelsens punkt 4 gjelder taushetsplikten ikke i situasjoner hvor helsepersonell har plikt til å avverge alvorlige skader jf. hpl. § 31. Dette gjelder opplysninger til nødetater, hvor helsepersonell har opplysningsplikt til eksempelvis politiet. Her gjør helsepersonelloven unntak fra taushetsplikten ut ifra at hensynet til andre interesser veier tyngre enn hensynet til pasientens behov for konfidensialitet. 6 Men helsepersonell har ikke rett eller plikt til å utlevere opplysninger som politiet utelukkende trenger for å etterforske eller oppklare forbrytelser, kun for å avverge skade på person eller eiendom. 7
Helsepersonell har videre varslingsrett i tilfeller hvor de gjennom yrkesutøvelsen har grunn til å tro at dyr blir mishandlet, eller at det foreligger svikt ved miljø, tilsyn og stell jf. § 23 nr. 5. Varsel sendes Mattilsynet eller politiet. Det siste unntaket i gjelder lovbestemte unntak fra taushetsplikten jf. § 23 nr. 6. Et eksempel her er opplysningsplikt til barnevernet jf. hpl. § 33.
6.5 Opplysninger til samarbeidende personell § 25
Opplysninger til samarbeidende helsepersonell må ses i sammenheng med kravet til forsvarlighetskravet i hpl. § 4. Dette gjelder opplysninger som det er nødvendig å dele for å kunne gi forsvarlig helsehjelp. Pasientopplysningene kan gis mellom samarbeidende helsepersonell uten at det foreligger samtykke fra pasienten. En forutsetning for utveksling av denne type informasjon er at pasienten ikke har motsatt seg dette, eller at helsepersonellet har grunn til å tro at det ikke vil bli gitt samtykke til deling av informasjon.
Hensynet til pasientens mindreårige barn eller søsken kan begrunne deling av opplysninger mellom helsepersonell. Det følger av hpl. § 10 a, om helsepersonellets plikt til å ivareta mindreårige barn og mindreårige søsken som pårørende. Dette for å gjøre helsepersonellet i stand til å ivareta barna som pårørende.
6.6 Opplysninger til bruk i læringsarbeid og kvalitetssikring § 29 c
I 2020 ble det gjennom lovvedtak gitt enklere tilgang til helseopplysninger om tidligere pasienter med tilføyelse av § 29 c. 8 Formålet med bestemmelsen er å gi helsepersonell anledning til å benytte kunnskap om tidligere helsehjelp i behandling av nye pasienter. 9 Dette for å kunne finne ut av om de vurderinger og tiltak som ble gjort var riktige. Lovendringen ble også begrunnet med at det ville være et gode for pasientene at helsepersonellet kunne lære og kvalitetssikre egne vurderinger. Det er en forutsetning at opplysningene det gis innsyn i er «relevante og nødvendige for formålet». Innsyn i taushetsbelagte opplysninger etter denne bestemmelsen krever ikke at det innhentes samtykke fra pasienten, men pasienten kan motsette seg at innsyn gis. Det er videre et vilkår at helsepersonellet har autorisasjon etter hpl. § 48 eller lisens etter § 49.
- Ot.prp.nr.13 (1998-1999) side 83 ↩︎
- SOM-2015-2348. ↩︎
- HR-2018-2452-A. ↩︎
- Se Rt-1989-1363 hvor en sosionom ble dømt for brudd på taushetsplikten etter å ha videreformidlet opplysninger som var mottatt på fritiden. ↩︎
- SOM-2022-1048. ↩︎
- Se nærmere om dette i Rundskriv fra Helsedirektoratet og Politidirektoratet IS-2015-9. ↩︎
- Ibid, punkt 1.3 side 6. ↩︎
- Lovvedtak 18 (2020-2021) Lov om endringer i helsepersonelloven mv. ↩︎
- Prop. 59 L (2019-2020) punkt 6.1 side 19. ↩︎

